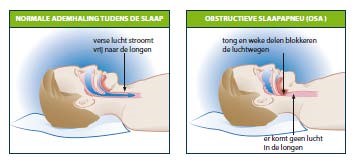
Wat is slaapapneu?
Een apneu is een ademstop tijdens de slaap gedurende ten minste 10 seconden. Het lichaam detecteert deze ademstop en de hersenen geven een signaal om wakker te worden, hetgeen men zich al dan niet herinnert. Deze verstoring van de slaap ten gevolge van de ademstop noemt men een arousal.
Iedereen heeft wel eens een apneu tijdens zijn slaap. Maar het is pas wanneer deze vaak en lang voorkomen, dat ze een bedreiging kunnen vormen voor de gezondheid.
Daarom wordt het aantal apneus (volledige ademstop) en hypopneus (gedeeltelijke ademstop) per uur slaap bepaald. Deze apneu-hypopneu index (AHI) wordt gebruikt om de ernst van het slaapaneu in te schatten. Bij een AHI tussen 5-15/u spreekt men van mild slaapaneu, bij een AHI van 15-30 van een matig slaapapneu en men spreekt van ernstig slaapapneu bij een AHI > 30/u.
Welke vormen van slaapapneu komen voor?
Het Obstructief Slaapapneu Syndroom (OSAS) wordt veroorzaakt door een toeklappen van de ademweg thv keelholte. Gedeeltelijk toeklappen van de keelholte veroorzaakt een turbulentie van de luchtstroom, die het weke verhemelte en andere structuren aan het trillen brengt, hetgeen snurken veroorzaakt. Indien bij het snurken de luchtverplaatsing naar de longen afneemt, spreekt men van hypopnoe. Indien de luchtweg volledig toeklapt en de luchtstroom stopt, spreekt men van een apneu. Zowel apnoe’s als hypopnoe’s kunnen aanleiding geven tot zuurstofgebrek in het bloed.
Het Centraal Slaapapneu Syndroom (CSAS) wordt veroorzaakt door een falen van de hersenen in het geven van impulsen naar de ademhalingsspieren. Daardoor worden er geen ademhalingsbewegingen uitgevoerd. De keelholte is hierbij normaal doorgankelijk voor lucht.
De derde vorm van slaapapneu is een mengvorm van OSAS en CSAS: zowel een obstructie van de ademweg als een falen in het prikkelen van de ademhalingsspieren.
Risicofactoren
Een aantal factoren kunnen bijdragen tot slaapapneu.
- Zwaarlijvigheid (o.m. vetweefsel in halsgebied)
- Genetische aanleg
- Leeftijd
- Gebruik van alcohol, slaap- en kalmeermiddelen
- Roken
- Chronische luchtwegirritatie, oedeem
- Slaaphouding: rugligging
- Obstructie van de neusholte
- Obstructie van de keelholte (vergrote amandelen, vergrote huig)
- Nekomvang
- Aangezichtsvervormingen
- Hormonale- en stofwisselingsaandoeningen (na de menopauze komt apneu bv. meer voor)
 Symptomen
Symptomen
Tekenen die wijzen op een slaapapneusyndroom zijn onder meer:
- ademstilstanden tijdens de slaap, gevolgd door luid gesnurk en/of woelen
- zwaar snurken
- wakker schrikken met verstikkingsgevoelens
- ochtendhoofdpijn
- slaperigheid overdag
- prikkelbaarheid
- concentratieverlies, vergeetachtigheid
- nachtzweten
- droge mond of pijnlijke keel bij het ontwaken
- vaak moeten plassen ’s nachts
Waarom is slaapapneu gevaarlijk?
Slaperigheid
Meestal beletten apneuperioden dat er voldoende diepe slaap is en ook te weinig droomslaap. Door het voortdurend wakker schieten wordt ook de continuiteit van de slaap verstoord. Dit is de reden waarom apneu leidt tot slaperigheid, concentratiestoornissen en geheugenverlies overdag. Hierdoor is er onder andere een verhoogd risico op verkeers- en arbeidsongevallen.
Hart- en vaatziekten
Slaapapneu wordt algemeen beschouwd als een risicofactor voor hart- en vaatziekten. Er is een duidelijk verband aangetoond tussen slaapapneu en verhoogde bloeddruk, alsook tussen slaapaneu en hartritmestoornissen (oa voorkamerfibrillatie). Bovendien bestaat een verhoogd risico op hartzwakte, hartinfarct of beroerte.
Hoe wordt de diagnose van slaapapneu gesteld?
De diagnose wordt gesteld op basis van een gespecialiseerd slaaponderzoek (polysomnografie) in een slaapcentrum. Tijdens de slaap worden diverse lichaamsfuncties gemeten.
- De hersenactiviteit via een elektroencefalogram (EEG)
- De horizontale en verticale oogbewegingen via een electroöculogram (EOG) gemaakt.
- De spieractiviteit wordt gemeten met een electromyograaf (EMG).
- De luchtstroom door neus en mond
- De borst- en/of buikbeweging worden gemeten met behulp van een band om borst en buik.
- De hartfunctie met een elektrocardiogram (ECG) gemaakt.
- Zuurstofverzadiging van het bloed gemeten.
- Slaaphouding
- Meting snurkgeluiden
Behandeling
Algemene maatregelen
Alcohol voor het slapengaan, slaap- en kalmeermiddelen moeten vermeden worden. Rugligging tijdens de slaap wordt best vermeden. Bij zwaarlijvigheid zal een dieet worden voorgesteld.
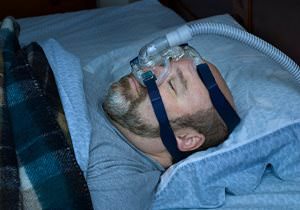
CPAP
Een veel gebruikte behandeling is een behandeling met nasale CPAP (afkorting van continuous positive airway pressure – continue positieve druk via de neus). Tijdens de nacht wordt via een masker voortdurend lucht in de neus en keel geblazen met een kleine compressor die naast het bed staat. Hierdoor ontstaat een overdruk in de keel waardoor het toeklappen van de keel verhinderd wordt.
MRA of mondapparaatje
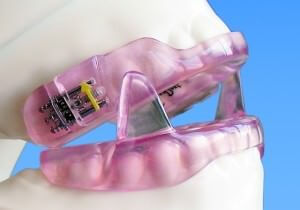 Voor mildere vormen van slaapapneu kan een speciaal mondapparaatje (Mandibulair repositie apparaat of MRA) volstaan zoals ook bij hardnekkig snurken wordt gebruikt. Het wordt over de tanden geschoven en houdt de onderkaak naar voren tijdens het slapen.
Voor mildere vormen van slaapapneu kan een speciaal mondapparaatje (Mandibulair repositie apparaat of MRA) volstaan zoals ook bij hardnekkig snurken wordt gebruikt. Het wordt over de tanden geschoven en houdt de onderkaak naar voren tijdens het slapen.
Chirurgische behandeling
In geselecteerde gevallen wordt soms ook een heelkundige behandeling voorgesteld. De resultaten van UPPP (uvulo-palato-pharyngoplastiek of chirurgische wegname van de huig, de amandelbogen en een deel van de wand van het keelslijmvlies) zijn doorgaans bevredigend voor snurken, maar veel minder voor apneu.
Een andere techniek is de maxillo-mandibular advancement osteotomie (MMA) waarbij boven- en onderkaak naar vóór geplaatst worden. Hierdoor ontstaat een ruime verbreding van de keelopening, hetgeen het dichtklappen van de keel tijdens de slaap bemoeilijkt, zoniet onmogelijk maakt. Dit is een ingrijpende operatie die vooral in aanmerking komt voor patiënten met een onderontwikkelde onderkaak.
Andere behandelingsmethoden
Er wordt geëxperimenteerd met diverse technieken zoals elektrostimulatie van de tongspieren, maar deze technieken zitten nog in een experimenteel stadium.